Plaschke K, von Haken R, Scholz M et al
In: Intensive Care Med 2008; 34: 431-436
BEWERTUNGSSYSTEM
***** = hervorragende Arbeit
**** = gute grundlagenwissenschaftliche Arbeit/klinische Studie/Übersichtsarbeit
*** = geringer Neuheitswert oder nur für Spezialisten geeignet
** = weniger interessant, leichte formale oder methodische Mängel
* = erhebliche Mängel
|
|
Bewertung: ** |
|
Zielstellung:
Zweifelsfrei treten psychische Veränderungen im Sinne von Verwirrtheitssyndromen, deliranten Syndromen und Realitätsverlusten bei Intensivpatienten deutlich häufiger auf als von (nicht-neurologischen) Intensivmedizinern im allgemeinen angenommen wird. Als Konsequenz dieser Erfahrung steht die Suche nach einem Instrumentarium zur Erfassung solcher psychischen Veränderungen, welches mit dem heute allerorts bestehenden ökonomischen Druck vereinbar ist. Die Autoren erprobten vergleichend zwei validierte Checklisten zum Delirium-Nachweis; beide Testsysteme wurden in den letzten Jahren für diesen Zweck inauguriert.
Design:
Bei 174 dafür geeigneten Patienten einer chirurgischen 14-Betten-Intensivstation am Universitätsklinikum Heidelberg wurden die Confusion Assessment Method for the Intensive Care Unit (CAM-ICU) und die Intensive Care Delirium Screening Checklist (ICDSC) angewendet. Die jeweilige Zahl der auf diese Weise detektierten Delirien und die Übereinstimmungsraten der Testergebnisse wurden ermittelt. Während die Durchführung der ICDSC zuvor von einem Psychiater trainierten Intensivschwestern und -pflegern oblag, war die Anwendung des CAM-ICU eine ärztliche Aufgabe, wobei der ärztliche Rater das ICDSC-Ergebnis nicht kennen durfte. Die ICDSC erfasst folgende Störungsmerkmale: Aufmerksamkeitsstörung, Desorientiertheit, Halluzination/wahnhafte Psychose, psychomotorische Agitation oder "Retardation", Hypoaktivität/psychomotorische Verlangsamung, "unangemessene" Sprache oder Stimmung, Störung des Schlaf-Wach-Rhythmus und Symptomfluktuationen. Der höchste Punktwert liegt bei 8; ab 4 Punkten gilt ein Delirium als gegeben. Die CAM-ICU schließt akute Änderungen des mentalen Status (Kriterium 1), Aufmerksamkeitsstörungen (Kriterium 2), Denkstörungen (Kriterium 3) und veränderte Bewusstseinslage (Kriterium 4) ein. Für die Delirium-Diagnose müssen die Kriterien 1 und 2 sowie 3 oder 4 gegeben sein.
Die Übereinstimmung der Testergebnisse wurde als Kappa-Koeffizient mit 95% Konfidenz-Intervall angegeben. Schließlich erfolgte der Ergebnisvergleich der Checklisten nach dem Prinzip der Vierfeldertafeln.
Wichtige Resultate:
Mit dem hier verwendeten Instrumentarium kam man bei 41% der untersuchten Intensivpatienten auf die Diagnose eines Deliriums, welches entsprechend dem DMS IV definiert worden war. Dieser Wert liegt im mittleren Bereich der sehr divergierenden Literaturangaben (15 !! 80%). Patienten mit ausgeprägterer Bewusstseinsstörung (RASS-Skala d" -4) wurden nicht in die Studie eingeschlossen. Für die Übereinstimmung ergab sich ein Kappa-Koeffizient von 0,80, was einer guten Übereinstimmung entspricht (siehe Tabelle).
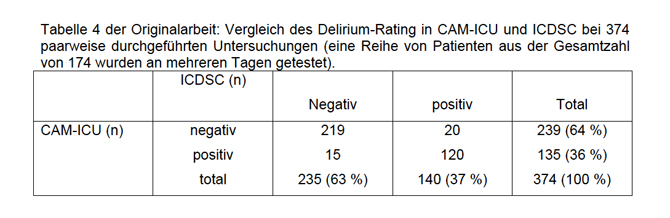
Gemäß dieser Tabelle ist die Übereinstimmung zwischen ICDSC- und CAM-ICU-Ergebnissen signifikant.
Schlussfolgerungen:
Die Autoren führen aus, dass ihres Wissens entsprechende Vergleichstudien bisher nicht durchgeführt wurden. Obwohl beide Checklisten (noch) nicht mit dem Goldstandard - nämlich den Kriterien des DMS IV - verglichen wurden, wiesen sie ein hohes Maß an Übereinstimmung auf.
Kommentar:
Hinter der Publikation steckt eine große Fleißarbeit. Sie wurde zweifelsohne "handwerklich" gut durchgeführt. Das Ziel, die Anwendbarkeit der Checklisten zu belegen, ist gut demonstriert worden.
Über die medikamentösen Vorbehandlungen der Probanden gibt es allerdings keine Angaben, dabei ist Bestimmung der Rolle bestimmter Medikamente, insbesondere von Benzodiazepinen, anderen Sedativa und anticholinergisch wirkenden Präparaten, für die Entwicklung psychischer Veränderungen bei Intensivpatienten von hoher klinischer Relevanz.
Ein Problem dieser Studie liegt aber auf einer ganz anderen Ebene, nämlich in der Delir-Definition, die zwischen der in Deutschland üblichen klassischen Psychopathologie, dem ICD-10 und dem DMS IV, der sich aus der angelsächsischen Psychopathologie herleitet, erheblich divergiert. In der deutschsprachigen Neuropsychiatrie ist bezüglich der akuten hirnorganischen Psychosyndrome eine Differenzierung zwischen akutem Verwirrtheitssyndrom und delirantem Syndrom tradiert. Wahrnehmungsstörungen, Trugwahrnehmungen wie Illusionen und Situationsverkennungen, (optische) Halluzinationen, Denkinhaltsstörungen, flüchtige Wahnideen und Suggestibilität sind typische Merkmale des deliranten Syndroms; sie gehören aber nicht zum einfachen Verwirrtheitsyndrom. In ICD-10 und DMS IV sind vorgenannte Symptome nur fakultative Merkmale des Deliriums, d.h. das Verwirrtheitssyndrom, oft auch amnestische Syndrome, werden dem deliranten Syndrom zugeordnet. Die terminologische Globalisierung hat bedauerlicher Weise in vielen Bereichen medizinischer Begrifflichkeit dazu geführt, dass eine differenziertere Terminologie durch eine vereinfachte ersetzt wird. Dies trifft ausdrücklich auch für die hier verwendeten Checklisten zu. Das ausgerechnet von einem seinerzeit an der Universität Heidelberg tätigen Psychiater mit höchster Akribie beschriebene Oneiroid, welches bei wachen, unbeweglichen und beatmeten Patienten auf Intensivstationen auftreten kann, würde bei den verwendeten Checklisten auch der Delir-Diagnose zugeordnet werden, obwohl hier ein völlig anderer psychopathologischer Mechanismus zugrunde liegt.
Man kann natürlich der Ansicht sein, dass der Unterzeichnende der typischen Neigung der Neurologen und Psychiater zur Haarspalterei erlegen ist; wichtig sei ja nur, das akute Psychosyndrom zu erkennen und mit Haloperidol zu behandeln, zumal die Intensivpatienten, die dieses Präparat erhalten, ein verbessertes Outcome aufweisen (Milbrandt et al. 2005). Leider ist es nicht an dem. Die Therapie von Verwirrtheitssyndrom, Delirium und Oneiroid sollte sich unterscheiden. Bei einem einfachen Verwirrtheitssyndrom würde der Unterzeichnende in erster Wahl eine Regulierung des Schlaf-Wach-Rhythmus anstreben und bedarfsweise niedrig potente Neuroleptika (Melperon, Pipamperon, Promethazin) und möglichst keine Benzodiazepine einsetzen. Ein Delirium wird zweckmäßigerweise mit einem hochpotenten Neuroleptikum, vorzugsweise Haloperidol behandelt. Sollte es sich um ein Entzugsdelir handeln, muss ein Antikonvulsivum oder ein Benzodiazepin hinzugegeben werden. Die Therapie des Oneiroids ist während der Intensivtherapie anxiolytisch. Später folgt eine Psychotherapie, bei der die narrative Ausrichtung im Vordergrund steht.
Aus der Autorenliste ist im übrigen nicht zu ersehen, ob an der Studie von Plaschke et al. überhaupt ein Psychiater (außer als Rater-Trainer) beteiligt war. Immerhin ging es hier um eine (neuro)psychiatrische Thematik. Anaesthesisten bzw. Intensivmediziner fänden es jedenfalls nicht gut, wenn Psychiater mit vereinfachender Sicht der Dinge eine Arbeit über Beatmungstechniken oder Schocktherapie verfassen würden.
Literatur:
1. Milbrandt EB, Kersten A, Kong L et al. Haloperidol use is assiciated with lower hospital mortality in mechanically ventilated patients. Crit Care Med 2005; 33: 226-229
2. Schmidt-Degenhard M: Oneiroides Erleben als Bewältigungsversuch von Extremsituationen. In: Janz D (Hrsg) Krankengeschichte, Biographie-Geschichte-Dokumentation. Würzburg 1999, S. 33 - 44
(H. Prange)